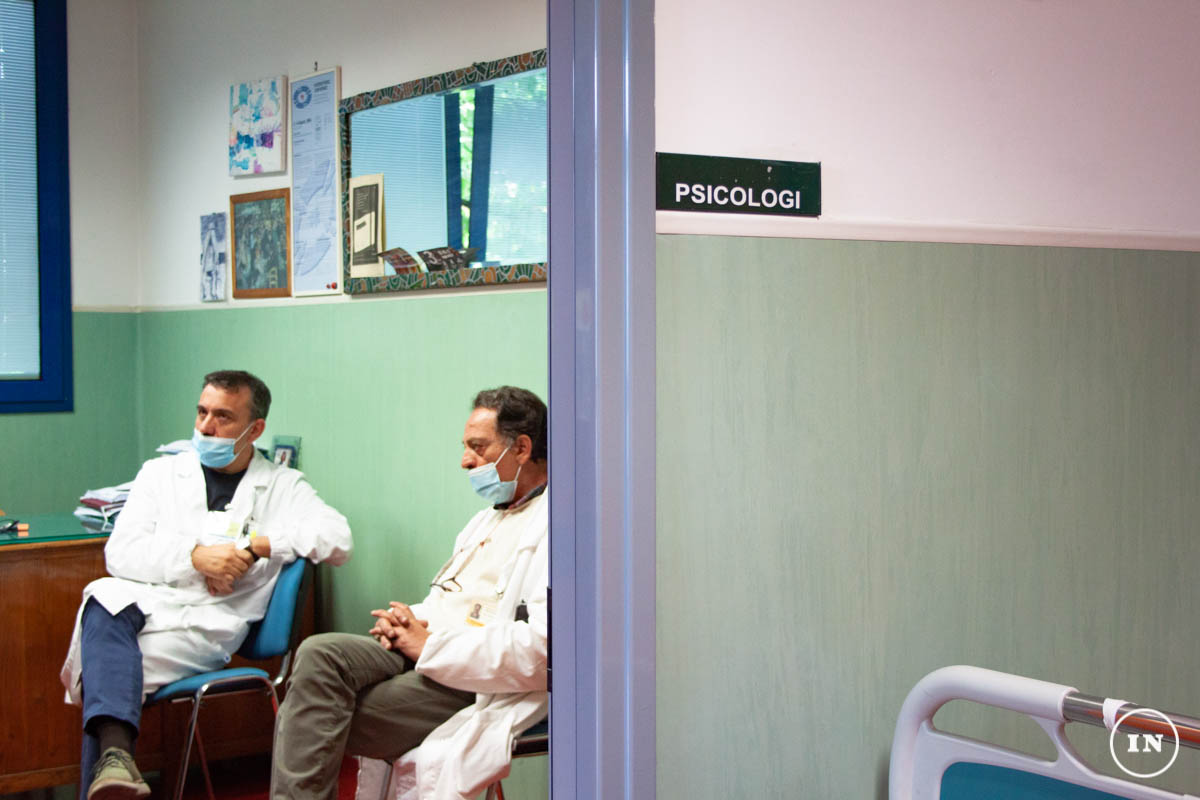
Durante il reportage che ci ha permesso di affrontare il tema della salute mentale, abbiamo avuto l’opportunità di parlare con Ottavio Di Marco, primario dell’UOC Servizio Psichiatrico di Diagnosi e Cura, Dipartimento di Salute Mentale e Patologie della Dipendenza della Asl di Frosinone, e Mario Coluzzi, uno degli psicoterapeuti che lavora da anni all’interno del reparto. Il concetto di stigma ricorre nelle nostre interviste perché siamo convinti che, sebbene ad oggi l’esigenza di prendersi cura del proprio benessere psichico sia espressa con maggiore fermezza, la malattia mentale resti il più delle volte uno strano fenomeno dal quale difendersi.
L’SPDC è un servizio che accoglie pazienti in fase acuta, proprio per questo nel corso dell’intervista è emersa l’esigenza di inserire il reparto all’interno delle strutture ospedaliere perché, con le parole del primario, «la psichiatria è una branca della medicina interna». Abbiamo ritenuto di fondamentale importanza affrontare nuovamente il discorso relativo alla stigmatizzazione delle persone con patologie psichiatriche, proprio in questo luogo, riflettendo sull’importanza di considerare la malattia mentale come «un disturbo del cervello, non della mente» e sulla necessità di parlare dei servizi della Salute Mentale nell’ottica di «un’opportunità per la cittadinanza, da utilizzare in un momento di fragilità». Abbiamo compreso che la capacità di curare passa per la relazione e la relazione si nutre di parole in grado di restituire la complessità delle persone che, abitandola, la mantengono in vita. «Condividere un processo di cura è come curare una relazione e questo implica un processo comunicativo che non sia fatto solo di codici».
Cos’è il Servizio Psichiatrico di Diagnosi e Cura?
Ottavio Di Marco: è una diramazione ospedaliera del Centro di Salute Mentale. Lo scopo del servizio è quello di gestire le acuzie psichiatriche e le riacutizzazioni dei pazienti già in carico al CSM, trattandoli sia da un punto di vista farmacologico che psicoterapico, ristabilendo il contatto con le strutture territoriali dalle quali il paziente si è eventualmente allontanato autonomamente. Essendo un reparto per acuti vengono fatti anche i Trattamenti Sanitari Obbligatori, quando è necessario e nel rispetto dei dettati di legge. L’approccio è evidentemente prevalentemente clinico, questo vuol dire che gli utenti vengono valutati dal punto di vista psichiatrico ma anche internistico.
I nostri sono pazienti che si sono progressivamente posti ai margini della società, per cui affrontiamo anche problematiche dal punto di vista socio-assistenziale. Magari non hanno più avuto la possibilità di accedere ai servizi e talvolta sono isolati dal contesto familiare, quindi con gli operatori che lavorano all’interno del reparto – il personale medico-infermieristico, gli psicologi e l’assistente sociale – tentiamo di ricostruire la loro rete sociale. Rispetto al tipo di utenza bisogna dire che la patologia mentale che affrontiamo oggi è diversa da quella di tanti anni fa: ormai è difficile incontrare un paziente psichiatrico che non abbia sperimentato l’utilizzo di sostanze psicoattive, ad esempio. E questo ha modificato di molto il quadro clinico condizionando anche l’approccio terapeutico.
Sappiamo che all’interno di questo reparto al paziente viene proposto anche un percorso psicoterapico, o comunque una valutazione psicologica. In che modo la psicoterapia si inserisce nel trattamento?
Mario Coluzzi: nel reparto di Diagnosi e Cura noi psicoterapeuti ci occupiamo prevalentemente dell’aspetto diagnostico, anche se già dall’intervento finalizzato alla diagnosi ci poniamo in una prospettiva di ascolto e di co-costruzione con l’utente di ciò che sta avvenendo in quel momento esperienziale di rottura con l’esame di realtà, per poter trovare nuove prospettive d’indagine rispetto ai propri processi di appartenenza o identitari. La psicoterapia, anche se non presenta le modalità con cui di solito è strutturata, avviene attraverso l’osservazione, la diagnosi e l’esperienza dei colloqui che, per ogni paziente, soprattutto agli esordi o al primo ricovero, si protraggono per almeno quattro o cinque incontri.
 Mario Coluzzi. Fotografia di Martina Lambazzi
Mario Coluzzi. Fotografia di Martina Lambazzi
Al di là delle cure farmacologiche andiamo oltre l’individuo, che è sempre inserito in un contesto che gli appartiene. Partiamo dalla famiglia, come sistema immediato, per poi prendere in considerazione sistemi sempre più grandi che possono riguardare l’esperienza di mondo di ognuno. Proviamo a sostenere i familiari rispetto al disagio, vissuto come un dramma, che rimette in discussione gli equilibri preesistenti. Nella complessità del Dipartimento di Salute Mentale questo servizio ha una funzione prevalentemente ospedaliera e l’inquadramento è organico, ma trattandosi di persone partiamo dal presupposto che non è possibile tenere separati mente e corpo.
Il concetto di stigma ricorre nelle nostre interviste, credo che sia importante parlarne proprio nel Servizio Psichiatrico di Diagnosi e Cura. A livello professionale e umano qual è la vostra percezione?
Mario Coluzzi: noi abbiamo vissuto la trasformazione della cultura psichiatrica nel tempo. Nella mia esperienza professionale a Ceccano, il luogo in cui venivano ospitati i manicomi, ho notato che la cittadinanza aveva un altro modo di leggere la fragilità o quello sconvolgimento dell’esperienza umana che si manifesta anche attraverso la corporeità e rappresenta ciò che molti potevano leggere come stigma. In quel periodo a Ceccano, nonostante fosse in vigore la legge 180, era rimasta in essere la parte residuale del manicomio, definitivamente chiuso nel 1996, per tutti coloro che altrimenti non avrebbero trovato una collocazione.
Ricordo che molte famiglie nei fine settimana ospitavano i pazienti del manicomio per pranzo o durante una parte della giornata. Insomma, Ceccano è stato un territorio che ha favorito il superamento dello stigma. Noi operatori abbiamo vissuto questa esperienza come un’opportunità, destinandole il nostro processo di formazione. Ci emozioniamo ancora ogni volta che siamo di fronte a un nuovo paziente, una nuova persona, per quello che risuona dentro di noi come un dramma, individuale o familiare. Lo stigma – se mai ci fosse appartenuto – è qualcosa che lasciamo nel passato.
Ottavio Di Marco: certamente noi operatori che lavoriamo in questo ambito ci siamo lasciati lo stigma alle spalle perché abbiamo intrapreso un percorso di vita professionale che ci ha portato a dedicarci alle persone con questo tipo di patologia, ma l’SPDC viene ancora oggi percepito dagli altri operatori sanitari come una entità “anomala”. Molti medici con un altro tipo di formazione e orientamento tendono infatti a mantenere una certa distanza rispetto alla patologia psichiatrica, che talora faticano a comprendere del tutto.
Quello che utilizziamo nel reparto di Diagnosi e Cura è un approccio integrato e forse noi riusciamo a capirne meglio l’importanza. Il problema è che quando non si comprende bene qualcosa si è portati a tenerla lontana, a sminuirla o a stigmatizzarla. Il percorso formativo dei medici spesso tende ad essere iper specialistico ma lo psichiatra, a mio parere, dovrebbe aiutare le persone a considerare la malattia mentale come una patologia del cervello, inteso come organo, non della mente. Non condivido l’approccio, che considero troppo ideologico, secondo cui lo psichiatra deve occuparsi a tutto tondo del paziente psichiatrico perché è l’unico che può capirlo. Al contrario, deve coinvolgere altre figure professionali e consentire a tutti di comprendere la malattia mentale, i cui sintomi sono espressione di una malattia di organo, al pari delle altre patologie organiche. Se si riuscisse a spostare l’oggetto di interesse sul cervello come organo, non solo come mente, forse si riuscirebbe a comprendere di più le malattie psichiatriche.
Come si integrano la dimensione organica e l’elemento della scelta da parte dell’individuo?
Ottavio Di Marco: questa è una considerazione che si fa spesso soprattutto in ambito psichiatrico forense. Esistono degli strumenti di inquadramento clinico grazie ai quali poter capire se la scelta di una persona è consapevole o meno. Fare un gesto anti-etico è una decisione e non per questo bisogna arrivare a dire: «ho la serotonina che funziona male». È sempre possibile trovare delle giustificazioni a un comportamento, ma deve esserci un limite che permette di discernere tra una scelta libera o, al contrario, condizionata da meccanismi mentali patologici.
Qual è il modo più giusto, secondo voi, di parlare di salute mentale?
Mario Coluzzi: Nel processo di vita comune ognuno va incontro a quelli che possiamo definire incidenti normativi, i quali sottopongono l’individuo e la famiglia alla preoccupazione relativa al mantenimento dell’equilibrio, e quelli che chiamo incidenti para-normativi, non prevedibili, come il disagio psichico. Mi piacerebbe che esperienze di questo tipo venissero intese come incidenti, appunto, per capire successivamente in quale modo riportare il proprio ciclo vitale a una situazione di equilibrio. All’interno di una società complessa sono tanti gli elementi che devono trovare una sincronizzazione in questo processo. La restituzione del benessere include tanti aspetti, nella sua complessità, che vanno a considerare la potenzialità soggettiva di ognuno, ma anche tutto ciò che è legato alle varie organizzazioni istituzionali e al riconoscimento identitario, come l’inserimento lavorativo o nel quartiere.
È necessario promuovere la dimensione di cittadinanza e riuscire a garantirla nel caso di persone che, al di là delle loro capacità di resilienza, hanno manifestato una fragilità e quindi vanno sostenute nell’approssimarsi a una nuova condizione di benessere. Nella società attuale trovo che questo obiettivo non sia facilmente raggiungibile neanche per le persone che non hanno patologie psichiatriche. Sperimentiamo tutti il rischio di oscillare nel nostro campo emotivo, tra le ragioni di certezza o di dubbio, per poi ritrovare un equilibrio perché sentiamo, fortunatamente, di appartenere a qualcosa o a qualcuno.
Ottavio Di Marco: bisognerebbe uscire dall’equivalenza “salute mentale” uguale “follia”. I servizi di Salute Mentale consistono in una gamma di offerte rivolte all’utenza che vanno dalle strutture territoriali a quelle ospedaliere e riabilitative. Se si parla soltanto di episodi gravi, della malattia mentale vera e propria, si perde una larghissima fascia di utenti che noi intercettiamo anche in SPDC, magari soltanto una volta nella vita. Questi servizi devono essere intesi come un’opportunità per la cittadinanza, da utilizzare in un momento di fragilità.
 Ottavio Di Marco. Fotografia di Martina Lambazzi
Ottavio Di Marco. Fotografia di Martina Lambazzi
In reparto abbiamo avuto diverse volte persone che attraversavano un momento difficile della loro vita e poi si sono reinserite nel contesto lavorativo e sociale senza più avere nessun contatto con i centri di Salute Mentale, o comunque servendosene nel momento del bisogno. Insieme alla patologia mentale grave bisognerebbe parlare anche della piccola psichiatria, fornendo un continuum, e smettere di affrontare il discorso in maniera sensazionalistica. Molti pazienti preferiscono rivolgersi a professionisti privati piuttosto che ai CSM a causa della valenza negativa associata a queste patologie. Infatti, può capitare spesso che utenti possano restare favorevolmente sorpresi per la vasta possibilità di offerta di servizi che il DSM può mettere a disposizione dei pazienti.
Ho la sensazione che la sensibilità stia cambiando. Le nuove generazioni hanno più voglia e meno vergogna di prendersi cura del proprio benessere psichico.
Mario Coluzzi: le varie generazioni introducono sempre differenze interpretative, ma se è vero che sono più attente alla cura di sé allo stesso modo forniscono una contraddizione nel momento in cui decapitano qualunque processo comunicativo, utilizzando stili sintetici o codificati. Condividere un percorso di cura è come curare una relazione e questo implica un processo comunicativo che non sia fatto solo di codici.
Un tempo ci si curava senza sapere di farlo all’interno della relazione. Tra gli elementi fondanti della comunicazione ci sono le immagini: oggi i film si vedono in solitudine sul telefono perché i cinema chiudono, è difficile guardare delle foto perché non c’è più una scatola di ferro che le custodisce. Bisogna potersi rivedere attraverso il tempo, un tempo già passato che ogni volta diventa presente. Ecco, fin quando saremo in grado di mantenere il valore delle immagini non dovremo preoccuparci di riprendere in mano il desiderio di curare.
In che modo il Servizio Psichiatrico di Diagnosi e Cura è collegato agli altri servizi?
Ottavio Di Marco: quando un paziente entra in reparto, nel caso di un TSO, lo comunichiamo al Centro di Salute Mentale. Se si tratta di un ricovero volontario chiediamo al paziente se vuole essere seguito dal Csm e ci occupiamo di favorire i contatti. Durante la degenza invitiamo sempre il Centro di Salute Mentale a conoscere il paziente e alle dimissioni ci occupiamo di fissare un appuntamento con le strutture ambulatoriali. Manteniamo il dialogo con tutti servizi, dal SERD alle strutture comunitarie ed è importante anche la rete sociale che gravita intorno ai reparti, come la Caritas e i volontari del terzo settore. Tutto ciò che serve al paziente viene attivato prima dell’uscita in modo da avere un percorso preordinato.
Volete aggiungere qualcosa prima di concludere l’intervista?
Mario Coluzzi: mi auguro che questa breve intervista possa stimolare le persone a chiedersi come dare un piccolo contributo alla costruzione di un benessere. Magari avrà la funzione di un sasso nello stagno che, una volta propagato, ci permetterà di trasferire il nostro reparto in una struttura ospedaliera. A volte ci chiediamo se nel campo sanitario in senso lato non esista un pregiudizio rispetto a una popolazione più complessa. Notiamo che bisogna tranquillizzare i colleghi con altra formazione in merito al dubbio che la crisi esistenziale, la rottura psichica, possa favorire un’idea di pericolo. Ecco, non è così.
Ottavio Di Marco: l’auspicio è che le strutture come questa diventino reparti di psichiatria. Noi ci chiamiamo “Unità Operativa Complessa Servizio Psichiatrico Diagnosi e Cura”, non Unità Operativa Complessa Psichiatria. Si è voluto enfatizzare l’aspetto relazionale piuttosto che quello organico. Se un paziente ha una crisi iperglicemica va nel reparto di medicina interna, mentre il paziente psichiatrico con un disturbo dell’umore va in un Servizio Psichiatrico di Diagnosi e Cura, che non è una struttura ospedaliera a tutti gli effetti. Questo è un pregiudizio che va superato, la psichiatria è una branca della medicina interna e deve stare all’interno dell’ospedale. Ecco qual è il vero problema politico e culturale da affrontare.